Czy zdarza Ci się, że po spożyciu pewnych produktów Twój brzuch nagle staje się jak balon? A może regularnie doświadczasz bolesnych wzdęć, bólów brzucha lub nieregularności w wypróżnieniach? Jeśli tak, być może masz do czynienia z zespołem jelita drażliwego (IBS). Te nieprzyjemne objawy mogą nie tylko zakłócić Twój dzień, ale także znacząco wpłynąć na jakość życia i samopoczucie.
Z tego artykułu dowiesz się, czym właściwie jest zespół jelita nadwrażliwego (IBS), jakie są jego przyczyny, jaka dieta będzie najlepsza w tym schorzeniu oraz jak za jej pomocą uporać się z uciążliwymi objawami.
Co to jest zespół jelita drażliwego?
Zespół jelita drażliwego (IBS) to powszechne zaburzenie czynnościowe jelita cienkiego i grubego, które objawia się przede wszystkim dyskomfortem lub bólem w jamie brzusznej oraz nieregularnościami w rytmie wypróżnień. Dotyka nawet 20% populacji, bez względu na wiek, stając się coraz powszechniejszym problemem zdrowotnym.
Objawy zespołu jelita drażliwego
Najczęstszymi objawami, które występują przy IBS, są:
-
skurczowe bóle brzucha (szczególnie z lewej strony podbrzusza);
-
zaburzenia rytmu wypróżnień (biegunka, zaparcia lub mieszanina obydwu);
-
nadmierne gazy i wzdęcia (uczucie balonowego brzucha);
-
uczucie niepełnego wypróżnienia;
-
odczuwanie przelewania się w żołądku.
Wymienionym powyżej objawom towarzyszą też objawy współistniejące, takie jak:
-
nudności,
-
wymioty,
-
zgaga,
-
uczucie zalegania w żołądku,
-
parcie na pęcherz,
-
uczucie zmęczenia i ogólnego osłabienia,
-
u kobiet dodatkowo mogą występować zaburzenia miesiączkowania i częstomocz.
Najczęściej objawy te nasilają się w sytuacjach stresowych.
Zespół jelita drażliwego - przyczyny
Przyczyny rozwoju zespołu jelita drażliwego nie zostały do tej pory dokładnie poznane, ale specjaliści z zakresu gastroenterologii sugerują, że jest on głównie związany z zaburzeniami osi mózg-jelito. Do innych czynników wpływających na rozwój IBS zalicza się:
nadwrażliwość trzewną
-
zaburzenia czynności motorycznej i wydzielniczej jelit;
-
przebyte wcześniej infekcje żołądkowo – jelitowe;
-
czynniki psychologiczne (przewlekły stres, który może nasilać objawy).
Warto zauważyć, że często to właśnie czynniki psychologiczne odgrywają kluczową rolę w rozwoju i nasileniu objawów IBS, dlatego pacjenci często wymagają wsparcia psychoterapeutycznego jako części terapii.
Jak zdiagnozować zespół jelita drażliwego (IBS)?
Diagnoza zespołu jelita nadwrażliwego (IBS) jest wyzwaniem, ponieważ obecnie nie istnieje badanie, które jednoznacznie potwierdziłoby to schorzenie. Z uwagi na podobieństwo objawów do innych chorób jelitowych, kluczową rolę odgrywa przeprowadzenie kompleksowej diagnostyki pod nadzorem specjalisty. Lekarz gastroenterolog, opierając się na dokładnym wywiadzie medycznym oraz wynikach badań, będzie dążył do wykluczenia innych możliwych przyczyn objawów, takich jak nowotwory, choroby zapalne jelit czy celiakia.
Do badań diagnostycznych w kierunku chorób jelit mogą należeć między innymi: USG jamy brzusznej, kolonoskopia, badanie w kierunku celiakii, badanie kalprotektyny w kale, morfologia krwi oraz inne badania laboratoryjne.
Sprawdź jak łatwe i komfortowe może być pobranie w domu!


W przypadku, gdy wyniki wszystkich badań są prawidłowe, a objawy nadal utrzymują się, lekarz może postawić diagnozę na podstawie klinicznych kryteriów IBS – KRYTERIA RZYMSKIE IV.
Według tych kryteriów, aby postawić diagnozę IBS, pacjent musi spełniać określone warunki dotyczące objawów, które obejmują:
-
Nawracający ból brzucha, który powinien występować przez co najmniej 1 dzień w tygodniu w przeciągu ostatnich 3 miesięcy (przy zaobserwowaniu objawów co najmniej 6 miesięcy przed rozpoznaniem);
-
Oraz 2 lub więcej z poniższych objawów związanych z:
- ból związany z defekacją;
- zmianą częstotliwości wypróżnień;
- zmianą uformowania (wyglądu) i konsystencji stolca.
Jaka dieta jest najlepsza przy zespole jelita wrażliwego (IBS)?
Odpowiednie postępowanie dietetyczne odgrywa kluczową rolę w leczeniu zespołu jelita drażliwego. Dieta w przypadku IBS jest niezwykle indywidualna, ponieważ produkty spożywcze, które mogą być dobrze tolerowane przez jedną osobę z IBS, mogą wywoływać u innej osoby nasilenie objawów. To sprawia, że opracowanie odpowiedniego planu żywieniowego może być prawdziwym wyzwaniem. Co więcej, objawy IBS są bardzo zróżnicowane i mogą ulegać zmianom, co dodatkowo komplikuje proces ustalania skutecznej diety.
Dlatego kluczowe jest prowadzenie dokładnej obserwacji reakcji organizmu na różne rodzaje żywności oraz dokładne dostosowywanie diety na podstawie tych obserwacji. W tym procesie pomocny może być prowadzony przez co najmniej tydzień dzienniczek żywieniowy, w którym zapisujemy wszystkie spożywane posiłki, składniki (łącznie z przyprawami), oraz moment pojawienia się objawów. Po pewnym czasie takiej obserwacji można znaleźć produkty, które przyczyniają się do wystąpienia objawów.

Badania kliniczne prowadzone w ostatnich latach wykazały, że dobrze sprawdza się włączenie diety low FODMAP (~70% osób zgłasza poprawę jakości życia po zastosowaniu diety low FODMAP).
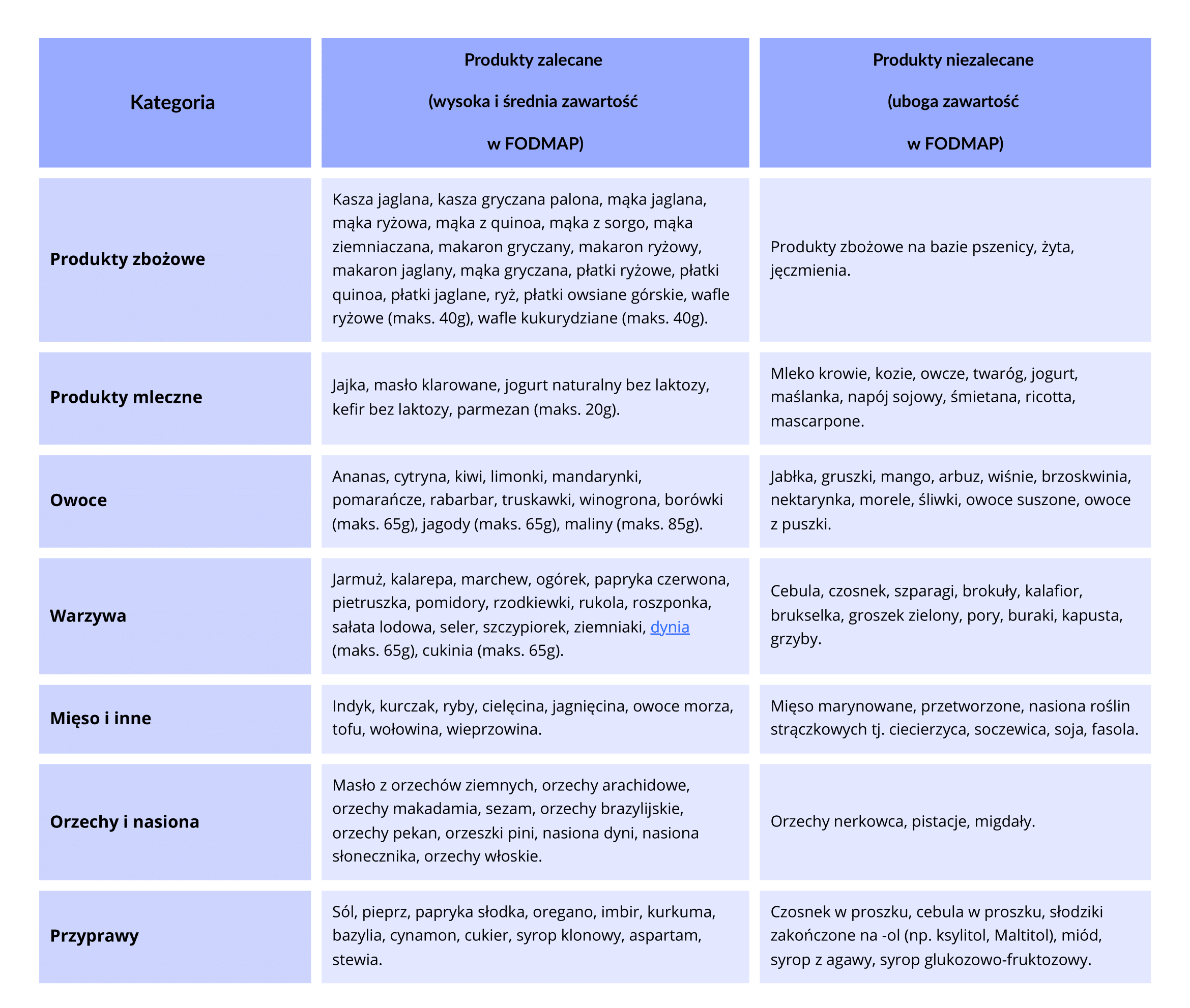
Dieta Low Fodmap – na czym polega?
Tytułowe FODMAP-s w tłumaczeniu na język polski to fermentujące oligo-, di-, monosacharydy i poliole (z ang. Fermentable Oligo-, Di- and Monosaccharides and Polyols):
F - Fermentujące: Węglowodany z tej grupy są podatne na fermentację w jelitach, co może prowadzić do nadmiernego gromadzenia się gazów. To z kolei może wywoływać wzdęcia oraz inne nieprzyjemne dolegliwości trawienne.
O - Oligosacharydy: Ta kategoria obejmuje błonnik i skrobię oporną.
D - Disacharydy: Wśród nich wyróżnia się laktozę, główny disacharyd obecny w produktach mlecznych.
M - Monosacharydy: Fruktoza, główny monosacharyd, obecny w wielu owocach. Jej nadmierna konsumpcja, zwłaszcza w stosunku do glukozy, może powodować dolegliwości trawienne.
A (i)
P – Poliole: Alkohole cukrowe: Należą do nich substancje takie jak sorbitol, ksylitol czy mannitol, które znajdują się w niektórych produktach spożywczych jako substancje słodzące. Spożywanie ich w nadmiarze może prowadzić do wzdęć i innych problemów trawiennych.

Dieta low FODMAP, a właściwie protokół, to plan żywieniowy wymagający nadzoru dietetyka, stosowany tymczasowo. Jego restrykcyjny charakter może prowadzić do niedoborów składników odżywczych. Ważne jest traktowanie protokołu FODMAP jako narzędzia diagnostycznego, służącego ustaleniu, które składniki pokarmowe są problematyczne dla danego organizmu.
W pierwszym etapie protokołu FODMAP eliminuje się produkty bogate w FODMAP-s, mając na celu uspokojenie jelit. Etap ten kończy się, gdy objawy żołądkowo-jelitowe są dobrze opanowane, a pacjent czuje się lepiej. Następnie przechodzi się do drugiego etapu, gdzie stopniowo wprowadzane są produkty zawierające FODMAP-s, a ich wpływ na organizm jest analizowany w kontekście tolerancji i ilości spożywanych składników. Ostatecznie, trzeci etap protokołu FODMAP polega na stworzeniu spersonalizowanego planu żywieniowego, uwzględniającego indywidualne tolerancje pokarmowe i zapewniającego optymalne wsparcie dla zdrowia jelitowego.
Istnieje również uproszczony, a co za tym idzie, bardziej przystępny model stosowania protokołu FODMAP-s. Polega na wykluczaniu tylko tych produktów, które zawierają bardzo wysokie ilości FODMAP-s. Jednocześnie pacjent dba o to, aby nie przekroczyć łącznej ilości FODMAP w trakcie jednego posiłku. Te produkty są często spożywane lub mają duże prawdopodobieństwo wywołania objawów. Dzięki temu podejściu możliwe jest dokładniejsze dostosowanie diety, eliminując głównie te produkty, które najczęściej wywołują niepożądane reakcje.
Najważniejsze zalecenia dietetyczne w IBS
-
Spożywaj regularne, mniejsze posiłki co 2-3 godziny, aby uniknąć długich przerw między posiłkami.
-
Jedz powoli w spokojnej atmosferze, zgodnie z zasadami mindful eating, co może pomóc w zmniejszeniu ryzyka nasilenia objawów.
-
Pij odpowiednią ilość płynów, około 2,5 litra dziennie, głównie wody i napojów niezawierających kofeiny.
-
Ogranicz spożycie produktów spożywczych, które mogą nasilać dolegliwości, takich jak warzywa cebulowe (cebula, czosnek, szczypiorek) oraz warzywa kapustne (brokuł, kalafior, kapusta).
-
Znacznie ogranicz produkty zawierające laktozę (mleko i produkty mleczne) oraz surowe owoce (zaleca się ograniczenie do 3 porcji surowych owoców po 80g dziennie).
-
Ogranicz spożycie mocnej herbaty, kawy, alkoholu oraz napojów gazowanych, które mogą prowokować objawy.
-
Dopasuj dietę do własnej tolerancji na produkty spożywcze poprzez obserwację reakcji organizmu na różne pokarmy (warto prowadzić dzienniczek żywieniowy).
-
Zadbaj o zmniejszenie czynników stresujących w życiu, stosując techniki relaksacyjne, takie jak joga, medytacja czy głębokie oddychanie, co może pomóc w zmniejszeniu nasilenia objawów IBS. W niektórych przypadkach korzystna może być również psychoterapia.

Podsumowanie
Na chwilę obecną pełne wyleczenie zespołu jelita drażliwego (IBS) jest raczej niemożliwe, ponieważ jest to schorzenie przewlekłe z tendencją do nawrotów. Jednakże wieloaspektowe podejście, które obejmuje zarówno odpowiednie postępowanie dietetyczne, jak i farmakologiczne, może znacznie poprawić jakość życia osób z IBS.
Nie można zapominać także o potencjalnej roli suplementacji:
- maślanu sodu (kwas masłowy), który ułatwia regenerację błony śluzowej jelit;
- laktoferyny stymulującej namnażanie się dobroczynnych bakterii;
- czy berberyny działającej przeciwzapalnie;
- dodatkowo pomocny może być także szczep bakterii probiotycznych Bacillus coagulans BC300, który ma udowodnione klinicznie działanie łagodzące nasilenie się objawów IBS.
Włączenie tych składników do reżimu leczenia może przynieść ulgę osobom z zespołem jelita drażliwego, wspierając regenerację jelit oraz równowagę mikroflory jelitowej. Warto jednak zaznaczyć, że suplementacja stanowi element terapii, a nie podstawę leczenia. Najważniejsze jest wprowadzenie zmian żywieniowych, które omówiono powyżej, jako fundament podejścia do zarządzania IBS.










